Hoje vou postar o meu assunto favorito destes tempos! Cardio =) Espero que gostem...
SISTEMA
CARDIOVASCULAR
O sistema cardiovascular
possui as principais funções perante a manutenção da homeostase: manter a
temperatura corpórea, distribuir nutrientes, recolher excretas e transportar
hormônios.
Circuito de sentido único que dirige o fluxo sanguíneo ao longo de uma
rota especifica e assegura uma distribuição eficiente de gases, nutrientes,
moléculas sinalizadoras, resíduos e calor. Composto por um coração e vasos
sanguíneos. As válvulas do coração e das veias asseguram que o sangue flua em
apenas um sentido, impedindo a reversão do fluxo sanguíneo.
A pressão gerada no coração propulsiona o sangue através do sistema
continuamente. O sangue capta o oxigênio dos pulmões e os nutrientes no
intestino, levando-os até as células, enquanto, simultaneamente, recolhe os
resíduos celulares para excreção.
A função primaria do sistema cardiovascular é o transporte de materiais
entre todas as partes do corpo. Nutrientes, água, gases, hormônios, anticorpos,
restos metabólicos etc.
Cerca de 5-10 segundos após a interrupção do fluxo sanguíneos cerebral
a pessoa perde a consciência. Se a distribuição de oxigênio parar por 5-10
minutos danos cerebrais permanentes ocorrerão. Os neurônios do cérebro têm alta
taxa de consumo de oxigênio e são incapazes de suprir suas necessidades metabólicas
de ATP por vias anaeróbias. Por esta sensibilidade à hipóxia do cérebro
controles homeostáticos fazem o possível para manter o fluxo sanguíneos
cerebral.
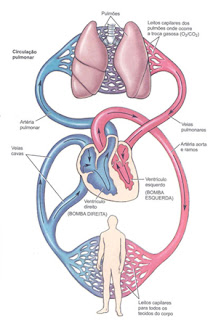
Átrio direito à ventrículo direito à artérias
pulmonares à pulmões à veias pulmonares à átrio esquerdo à ventrículo esquerdo à artéria aorta à artérias menores à rede de capilares à tecidos à veias menores à veias
maiores à veias cava superior e inferior à átrio direito.
-
Válvas atrioventriculares à ligadas à porção ventricular pelas cordas tendíneas que estão
conectadas à músculos papilares no ventrículo. Direita = tricúspide, esquerda =
bicúspide ou mitral.
-
Válvas entre ventrículos e artérias (aorta e tronco pulmonar) à válvulas semilunares: aórtica e pulmonar.
Pressão
O sangue flui através de gradientes de pressão, de regiões de maior
pressão para de menor pressão. A alta pressão é criada nas câmaras
cardíacas, durante a contração. O sangue flui do coração para os vasos (menor
pressão), porem conforme o sangue se move pelo sistema, a pressão se perde
devido ao atrito entre o sangue e a parede dos vasos. Maiores pressões nos vasos:
aorta, menores pressões: veia cava.
Pressão: força exercida nas paredes do vaso que circunda o fluido,
medida no coração e vasos em mmHg.
A compressão de um fluido eleva sua pressão (ex.: contração do
ventrículo sobre o sangue que sairá com alta pressão do coração).
Pressão criada dentro dos ventrículos: pressão de ejeção.
Quando o coração relaxa e se expande a pressão dentro das câmaras cai.
Fluxo
O fluxo é diretamente proporcional ao gradiente de pressão (∆P=
P1 – P2). Os seja, quanto maior o gradiente de pressão mais intenso é o fluxo.
Resistência
A resistência se opõe ao fluxo. Um aumento na resistência do vaso
implicará em uma redução do fluxo. O sangue tende a ir para o caminho de menor
resistência.
O fluxo é inversamente proporcional à resistência, portanto, se a
resistência aumenta o fluxo diminui, e se a resistência diminui o fluxo
aumenta.
Influenciada por 3 variáveis:
-
Comprimento da
circulação sistêmica (cte)
-
Raio do vaso à PRINCIPAL RESPONSÁVEL PELA VARIAÇÃO DA RESISTÊNCIA à através da vasoconstrição ou vasodilatação
-
Viscosidade do
sangue (determinada pela relação entre células vermelhas e plasma e quantidade
de proteínas no plasma) - cte
A resistência aumenta conforme o comprimento do vaso e a viscosidade do
fluido aumentam, porém diminui conforme o raio do vaso aumenta.
Automatismo cardíaco –
Regulação
Músculo cardíaco
As células do músculo cardíaco se contraem sem estímulo nervoso. A
maior parte do coração é constituída por células do musculo cardíaco
(miocárdio). A maior parte do musculo cardíaco é contrátil, mas cerca de 1% das
células do miocárdio é especializada em gerar potenciais de ação
espontaneamente. Estas células são responsáveis pela capacidade do coração em
contrair sem um estimulo externo.
O sinal para a contração do
miocárdio vem de células auto-rítmicas (células do marcapasso), que controlam a
freqüência dos batimentos cardíacos.
O músculo cardíaco extrai cerca de 70 a 80% do oxigênio oferecido pelo sangue,
essa demanda elevada não deixa nas coronárias muita reserva para suprir
períodos de atividade aumentada. A única forma de aumentar a oferta de oxigênio
é aumentando o fluxo sanguíneo.
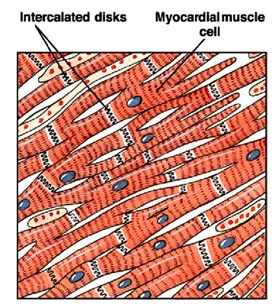
As células cardíacas individuais se ramificam e unem suas extremidades
às de células cardíacas adjacentes para formar uma rede complexa. Essas junções
são os discos intercalares. Esses discos consistem de membranas
firmemente ligadas por desmossomos que unem as células. Essas fortes conexões
permitem que a força gerada por uma célula seja transferida para a célula
adjacente.
Os discos intercalares contem junções comunicantes que ligam
eletricamente as células, de forma que as ondas de despolarização se espalhem
rapidamente, permitindo uma contração quase simultânea de todas as células.
No músculo cardíaco o potencial de ação causa a despolarização da
célula e esta gera abertura dos canais de Ca++ voltagem-dependentes nas
membranas, fazendo com que o Ca++ entre na célula. Devido ao processo de liberação
de cálcio induzida pelo cálcio, o influxo de Ca++ estimula a liberação de
Ca++ adicional armazenado no reticulo sarcoplasmático. O Ca++ liberado fornece
90% dos íons de Ca++ para a contração muscular. O Ca++ difunde-se então para o
citosol, indo ate elementos contrateis, onde se ligam à troponina e iniciam o
ciclo das pontes cruzadas e o movimento.
O relaxamento do músculo
cardíaco ocorre quando o Ca++ se desliga da troponina, os íons são
transportados de volta ao reticulo sarcoplasmático com auxilio da Ca++ ATPase.
Também podem ser removidos da célula pela proteína de transporte ativo Na+-Ca++
e o Na+ que entra na célula durante esta etapa é removido pela Na+K+ ATPase.
Ao contrario da contração do musculo esquelético que é na forma de tudo
ou nada a contração do musculo cardíaco é graduada, ou seja, as fibras variam a
quantidade de força que geram, sendo proporcional à quantidade de pontes
cruzadas que são ativadas.
As catecolaminas (adrenalina e noradrenalina) influenciam na
quantidade de Ca++ disponível para a contração do musculo cardíaco através
da ligação aos receptores adrenérgicos β1 da membrana do musculo cardíaco. Esta
ligação causa fosforilação dos canais de Ca++ voltagem-dependentes por um
segundo mensageiro, causando assim maior entrada de Ca++ na célula, com isso
aumentando então o numero de pontes cruzadas ativadas e gerando contrações mais
fortes.
Potenciais de ação das
células cardíacas
FASE 4 (repouso)à Potencial de repouso: -90mV
FASE 0 (despolarização rápida)à Despolarização causa abertura de canais de Na+ voltagem-dependentes da
célula, fazendo com que ocorra entrada de Na+ e a despolarizem rapidamente. O
potencial de membrana se torna mais positivo alcançando valores até +20mV.
FASE 1 à canais de Na+ se fecham e
canais de K+ se abrem, a célula começa a repolarizar conforme o K+ sai.
FASE 2 à potencial de açao se
sustenta em um platô. Resultante de dois eventos:
-
Diminuiçao na permeabilidade dos canais de K+ (por causa dos canais de Ca++ abertos)
-
Aumento na permeabilidade dos canais de Ca++
Os canais de Ca++ voltagem-dependentes ativados pela despolarização são
abertos durante a fase 0 e 1 lentamente, quando eles finalmente se abrem o Ca++
entra na célula e ao mesmo tempo alguns canais de K+ se fecham, fazendo com que
o potencial de ação se sustente em um platô.
FASE 3 à O canais de Ca++ se fecham
e os canais de K+ se abrem, fazendo com que o K+ saia da célula rapidamente e
ela se repolarize e volte ao seu potencial de repouso (FASE 4).
O potencial de ação mais longo nas células do miocárdio ajuda a
prevenir a contração sustentada (tetania), para que o musculo possa relaxar e
os ventrículos possam se encher de sangue entre as contrações.
Célula auto-rítmica (Nó
sinusal, nó atrioventricular)
As células auto-rítmicas do miocárdio são capazes de gerar potenciais
de ação espontaneamente na ausência de estimulo vindo do sistema nervoso. Isso
ocorre porque o potencial de membrana destas células é instável, iniciando em
-60mV e se elevando vagarosamente até atingir seu limiar de despolarização (-40mV).
Quando o potencial de marca-passo atinge o limiar a célula gera um potencial de
ação.
A periodicidade dos potenciais de ação das células auto-rítmicas pode
ser modificada alterando-se a permeabilidade das células a diferentes íons.
Ex.:
-
noradrenalina à aumenta fluxo de Ca++ à eleva a velocidade de despolarização do marca
passo à atinge limiar mais rápido à aumenta freqüência de potenciais à aumenta freqüência cardíaca
-
acetilcolina à canal de Ca+ e canal de K+
à aumenta permeabilidade ao
K+ e diminui ao Ca++ à hiperpolariza a célula à potencial de marca-passo tem inicio em valores
mais negativos e diminui a velocidade de despolarização do potencial de
marca-passo à demora mais para alcançar
o limiar à diminui a freqüência
cardíaca
Condução elétrica no
coração
A comunicação elétrica no coração começa com um potencial de ação em
uma célula auto-rítmica. A despolarização se propaga para as células
rapidamente por meio das junções comunicantes presentes nos discos
intercalares. A onda de despolarização é seguida por uma onda de contração.
O nó sinoatrial é um
grupo de células auto-rítmicas no átrio direito junto à entrada da veia cava e
é o principal marca-passo do coração. Dele sai uma via internodal que o conecta
com o nó atrioventricular, situado próximo à base do átrio direito.
Do nó AV os potenciais se deslocam através das fibras do feixe de
His (feixe AV) que passa pelo septo interventricular e se divide em dois
ramos. As fibras se dirigem ao ápice do coração e então se dividem em pequenos
ramos que são chamados de fibras de Purkinje, que se espalham entre as células
contráteis.
O nó AV atrasa um pouco a transmissão dos potenciais de ação (possui menos junções comunicantes),
permitindo que os átrios terminem sua contração antes que os ventrículos
comecem a se contrair.
O marca-passo determina a freqüência cardíaca, pois as células do nó AS
determinam a velocidade dos batimentos cardíacos.
Células do sistema de condução, do nó AV e das fibras de Purkinje têm
potenciais de repouso instáveis e podem assumir a função de marca-passo em
algumas condições. Entretanto, devido ao fato de seu ritmo ser inferior ao do
nó AS, elas não tem a oportunidade de determinar a freqüência cardíaca. Porem
se o nó SA para de funcionar o nó AV (que é o segundo mais rápido) assume o
comando e a FC então se ajustará ao novo marca-passo.
Ciclo cardíaco –
Eletrocardiograma
Ciclo cardíaco
É o período compreendido entre o inicio de um batimento cardíaco e o
inicio do batimento subseqüente. Cada ciclo possui uma diástole e uma sístole.
·
Diástoles atrial e ventricular
Tanto os átrios quanto os ventrículos estão relaxados. Os átrios estão
se enchendo e os ventrículos acabaram de completar sua contração. Conforme o
ventrículo relaxa, as válvulas AV se abrem e o sangue flui dos átrios para os
ventrículos. Os ventrículos relaxados se dilatam para acomodar o sangue.
·
Sístole atrial
20% do sangue que faltam para o preenchimento dos ventrículos são
impulsionados com a contração atrial. O aumento da pressão gerado pela sístole
atrial também impulsiona uma pequena parte de sangue de volta em direção às
veias. Embora a abertura das veias se estreitem durante a contração, não há
válvulas para evitar o refluxo. Sendo assim, o movimento retrogrado do sangue é
observado como um pulso na veia jugular de uma pessoa normal deitada com a
cabeça e o peito elevados em 30º.
·
Contração ventricular e 1ª bulha (contração isovolumétrica)
A sístole ventricular inicia no ápice do coração, fazendo com que as
bandas musculares em espiral empurrem o sangue em direção à base. O sangue
empurrando a porção inferior das valvas AV para cima faz com que elas se fechem
para que o sangue não possa refluir para os átrios. As vibrações geradas pelo
fechamento das valvas AV criam a 1ª bulha cardíaca “Tum”.
Com ambas as válvulas AV e semilunares fechadas o sangue nos
ventrículos não tem para onde ir. Entretanto, os ventrículos continuam a se
contrair (contração ventricular isovolumétrica). Enquanto os ventrículos
contraem os átrios repolarizam e relaxam, ate que possuam uma pressão menor do que a pressão das veias para que o sangue
possa fluir pra dentro deles.
·
Ejeção ventricular
Os ventrículos se contraem gerando uma pressão suficiente para abrir as
válvulas semilunares, e o sangue é empurrado através das artérias. A pressão
criada pela sístole ventricular se torna a força propulsora do fluxo sanguíneo.
·
Relaxamento ventricular e 2ª bulha
Os ventrículos após sua contração se relaxam, com isso a pressão no seu
interior diminui. No momento em que a pressão dentro dos ventrículos passa a
ser menor que a pressão das artérias o sangue começa a refluir para o coração,
fazendo com que as válvulas semilunares se fechem para impedir isso. As
vibrações geradas por este fechamento constituem a 2ª bulha cardíaca “Tá”.
As válvulas
AV continuam fechadas, porem conforme a pressão no ventrículo vai caindo chega
a um valor inferior à pressão dos átrios e com isso as válvulas AV se abrem e o
sangue que se acumulou nos átrios flui rapidamente para os ventrículos.
*a pressão na
circulação pulmonar é mais baixa para que tenha tempo de haver a troca gasosa.
Eletrocardiograma - ECG
Registro da atividade elétrica do coração obtido a partir de eletrodos
posicionados na superfície da pele.
·
Onda P: compreende à despolarização dos átrios
·
Complexo QRS: compreende a despolarização ventricular
·
Onda T: compreende a repolarização dos ventrículos
·
Intervalo PR: representa o tempo de retardo provocado pelo atraso do nó
AV
A repolarização atrial não é representada no ECG porque esta
incorporada no complexo QRS.
Contração atrial à se inicia durante a última
parte da onda P e continua no segmento P-R.
Contração ventricular à se inicia logo após a onda
Q e continua através da onda T.
Para obter o ECG usam-se 3 eletrodos, um positivo (perna esquerda), um
negativo (braço direito) e outro neutro (braço esquerdo). Se o resultado dos
potenciais de ação se mover em direção ao eletrodo positivo, então se obtém uma
deflexão positiva (onda para cima), etc.
Atualmente utiliza-se ECG de 12 derivações, os 3 eletrodos dos membros,
mais nove adicionais dispostos no peito e tronco, que fornecem mais informações
sobre a atividade elétrica do coração.
Freqüência cardíaca
(FC): medida pelo espaço entre os picos de dois complexos QRS ou pelo espaço
entre uma onda P e o inicio da onda P seguinte. FC normal = 60 – 100 bpm
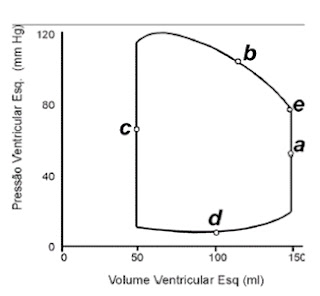
Curvas de
volume e pressão
O fluxo vai de áreas
de alta pressão para áreas de baixa pressão. Quando o coração contrai, a
pressão aumenta e o sangue flui para áreas de menor pressão.
O lado esquerdo do
coração gera pressões mais elevadas que o lado direito.
D à período de enchimento: a pressão ventricular esquerda cai abaixo da do átrio esquerdo, a válvula mitral se abre e o átrio se esvazia para dentro do ventrículo, aumentando seu volume.
A à contração isovolumétrica: que a contração ventricular
começa a válvula mitral se fecha, com as válvulas AV e semilunares fechadas o
sangue não tem para onde ir e o ventrículo continua a se contrair fazendo com
que a pressão dentro do ventrículo se eleve rapidamente. Continua até que a pressão ventricular ultrapasse a pós-carga.
E à abertura da válvula aórtica: quando a pressão no
ventrículo ultrapassa a pressão a pressão da aorta a válvula aórtica se abre.
B à período de ejeção: A pressão continua a se elevar
enquanto o ventrículo se contrai ainda mais, porém o volume ventricular diminui
conforme o sangue é ejetado através da aorta.
O coração não se esvazia completamente de sangue a cada contração ventricular. O que resta no ventrículo se chama volume sistólico final (VSF), que é a menor quantidade de sangue que o ventrículo contém durante o ciclo cardíaco (135ml).
C à período de relaxamento: válvulas aórticas fecham depois do período de ejeção e a pressão ventricular cai abaixo da pressão diastólica.
Diagrama de
Wiggers:
Relacionando o
ECG, os sons do coração, e as mudanças de pressão e volume no lado esquerdo do
coração e na aorta.
Débito cardíaco
É a quantidade de sangue ejetada pelo coração em um determinado período
de tempo. Alterações homeostáticas no DC são efetuadas pela mudança na FC e no
volume de ejeção ou em ambos.
DC = FC x Volume de Ejeção
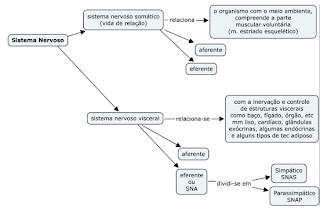
-
A FC é regulada por comandos do sistema nervoso autônomo e por
hormônios. O SNA Simpático eleva a FC enquanto que o SNA Parassimpático a
diminui. O ritmo espontâneo de despolarização do nó AS é de 90-100 vezes por
minuto. Por isso para alcançar a freqüência de 70bpm é necessária a atividade
basal parassimpática.
-
Volume de ejeção é quantidade de sangue bombeada por um ventrículo
durante uma contração. Ele é regulado homeostaticamente. Volume de ejeção é
diretamente proporcional à força gerada pela contração do músculo cardíaco. Ele
é determinado pela resposta intrínseca do músculo cardíaco ao estiramento (lei
de Starling), interagindo com alterações adrenergicamente controladas na
contratilidade cardíaca.
A contratilidade é a capacidade intrínseca da fibra do musculo cardíaco
de se contrair a um determinado comprimento da fibra. Ela é controlada pelo
sistema nervoso e endócrino e aumenta na medida em que a quantidade de cálcio disponível
para a contração também aumenta.
Lei de Frank-Starling: Se mais sangue chegar ao
ventrículo, as fibras se alongarão mais e aumentarão a força de contração,
ejetando mais sangue. O coração se adapta ao volume de sangue que chega
(relação direta entre pré-carga e contratilidade, até um certo ponto). Quanto
mais sangue chega ao coração, com mais força ele se contrai.
Vasos sanguíneos
A pressão produzida pela
contração do ventrículo esquerdo é acumulada nas paredes elásticas das artérias
e lentamente liberada por meio da retração elástica. Esse mecanismo mantém uma
pressão de pulso continua para o fluxo sanguíneo durante o tempo no qual os
ventrículos estão relaxados.
As paredes dos vasos sangüíneos são feitas de camadas de musculo liso,
tecido conjuntivo elástico e tecido conjuntivo fibroso. O revestimento interno
de todos os vasos é por uma camada fina de endotélio.
O musculo liso organizado em camadas circulares ou espirais mantém uma
contração parcial o tempo todo, criando a condição de tônus muscular.
Varias substancias influenciam no tônus do musculo liso vascular, incluindo
neurotransmissores, hormônios e substancias parácrinas (secretadas pelas
células de revestimento endotelial dos vasos ou por tecidos adjacentes a eles).
A aorta e as artérias principais são elásticas, à medida que ficam cada
vez menores as paredes mudam se tornando menos elásticas e mais musculares.
As arteríolas criam uma passagem de alta resistência para o fluxo
sanguíneo arterial, e direcionam a distribuição do fluxo sanguíneo para os
tecidos individuais pela contração e dilatação seletiva.
Algumas arteríolas ramificam-se em veias conhecidas como metarteríolas.
Além de regular o fluxo sanguíneo através dos capilares, as metarteríolas
permitem aos leucócitos irem diretamente da circulação arterial para a venosa.
Os capilares fazem troca entre o sangue e o fluido intersticial. Para
facilitar a troca eles consistem em uma camada plana de endotélio, uma célula
central sustentada por uma matriz acelular denominada membrana basal ou lamina
basal. Este endotélio tem junções vazantes entre as células. A exceção a este
padrão é o endotélio de junção de oclusão dos capilares cerebrais que criam a
barreira hematoencefálica.
As veias são mais numerosas que as artérias e tem um diâmetro maior, e
contem mais da metade do sangue do sistema circulatório. Elas possuem paredes
mais finas para se expandir, com isso são uma forma de reservatório sanguíneo.
Angiogênese: é a criação de novos vasos e é controlada por um
equilíbrio de citocinas angiogênicas e antiangiogênicas. Vários fatores de
crescimento como fator de crescimento fibroblástico e fator de crescimento
vascular endotelial, promovem a angiogênese. As citocinas inibem a angiogênese,
como a angiostatina e a endostatina.
TROCAS NOS CAPILARES
As moléculas de sangue movem-se dentro do espaço intersticial
principalmente por difusão. Água, gases e a maioria dos solutos dissolvidos
passam livremente, as proteínas e células sanguíneas não.
-
Capilares contínuos: células endoteliais estão intimamente juntas,
proteínas só são transportadas por transcitose. Estes capilares as barreira
hematoencefálica tem junções de oclusão que protegem o tecido nervoso de
toxinas.
-
Capilares fenestrados: possuem poros grandes, são encontrados
principalmente nos rins e intestinos. Na medula óssea (produção de células
sangüíneas) e no fígado (produção de proteínas plasmáticas) possuem fendas.
As trocas entre plasma e fluido intersticial é na maior parte das vezes
feita por difusão simples e determinada por gradiente de concentração entre
eles.
O sistema linfático tem a principal função de restaurar os fluidos
perdidos dos capilares para a circulação sistêmica. Fendas grandes permitem que
fluidos, proteínas intersticiais e partículas importantes como as bactérias
sejam removidos para dentro do capilar linfático pela ação do volume de fluxo.
Os vasos linfáticos esvaziam-se dentro da circulação venosa. Os linfonodos são
conjuntos de células imunologicamente ativas.
Controle
da PA
A pressão criada pela contração ventricular é a força condutora do
fluxo sanguíneo por meio do sistema de vasos. Por sustentar a força de pressão para
o fluxo sanguíneo durante o relaxamento ventricular, as artérias produzem um
fluxo sanguíneo continuo ao longo dos vasos.
A pressão arterial é mais alta nas artérias e cai continuamente à
medida que o sangue flui ao longo do sistema circulatório, por conta da fricção
com as paredes dos vasos. Para auxiliar o fluxo sanguíneo, algumas veias
possuem válvulas internas com uma única direção, impedindo o refluxo de sangue.
O retorno venoso para o coração é auxiliado pela musculatura esquelética
e por bombas respiratórias.
A pressão arterial é influenciada por 2 fatores: volume de sangue total
e distribuição do sangue na circulação sistêmica.
Os ajustes para o volume sanguíneo aumentado são de responsabilidade
primaria dos rins. Porém se o volume sanguíneo diminui os rins não podem
restaurar o fluido perdido. A única maneira de restaurar o volume de fluido
perdido é por meio da ingestão de líquidos ou de infusão intravenosa.
Quando a pressão arterial cai, a atividade simpática aumenta comprimindo
as veias, diminuindo sua capacidade de conter o sangue, redistribuindo o mesmo
para o lado arterial da circulação.
O raio do vaso sanguíneo é o fator que mais interfere na criação de
resistência ao fluxo sanguíneo. As arteríolas são o maior sitio de resistência
variável na circulação sistêmica, causada pela grande quantidade de musculo
liso nas paredes arteriolares. Elas são controladas tanto pelo sistema nervoso,
quanto por controle local.
A musculatura lisa vascular tem a capacidade de regular seu próprio
estado de contração (auto-regulação miogênica). Quando as fibras musculares
lisas na parede das arteríolas distendem-se por causa do aumento da pressão
arterial, a arteríola contrai-se. Esta vasoconstrição aumenta a resistência da
arteríola, automaticamente diminuindo o fluxo sanguíneo. Com esta resposta as
arteríolas regulam o próprio fluxo. O controle local da resistência arteriolar
é mediado por substancias parácrinas liberadas do endotélio vascular e dos
tecidos, como oxido nítrico.
Outra regulação são os sinais neurais (noradrenalina e acetilcolina) e
os hormônios, como peptídeo atrial natriurético e angiotensina II.
Adrenalina à receptores α à reforça a vasoconstrição da noradrenalina
Adrenalina à receptores β2
(m. vascular lisa do coração, fígado e m. esquelético)à vasodilatação
A distribuição do sangue sistêmico varia de acordo com as necessidade
metabólicas de cada órgão. Se uma arteríola se contrai e a resistência aumenta,
o fluxo sanguíneo ao longo desta arteríola diminui. Portanto o sangue é
desviado das arteríolas de alta resistência para as arteríolas de baixa
resistência (via de menor resistência). O fluxo sanguíneo dos capilares pode
ser regulado por esfíncteres pré-capilares.
Controle:
Centro de controle cardiovascular medular tem como função principal
manter um fluxo sanguíneo adequado para o encéfalo e o coração. Os
barorreceptores, são sensíveis ao estiramento, e estão nas paredes das artérias
carótida e aorta. Se a PA eleva-se ocorre estiramento da membrana do receptor e
com isso a taxa de disparo dele aumente, gerando uma resposta rápida por meio
do controle do debito cardíaco e da resistência periférica pelo SNA.
Este foi um resuminho deste sistema tão importante para o nosso organismo =) aproveitem!! Beijos, Bons estudos!